 A raiva é causada por um vírus RNA do gênero Lyssavírus que pode acometer todos os mamíferos, inclusive os humanos, apresentando letalidade de 100%. É transmitida pela inoculação do vírus presente nas secreções de animais infectados. Por ser uma doença letal, a raiva é uma das enfermidades mais temidas entre as zoonoses. Apesar de ser conhecida desde a antiguidade, ainda nos dias de hoje continua sendo um problema de Saúde Pública nos países em desenvolvimento, principalmente pela transmissão por canídeos e felídeos, em áreas urbanas. A doença é caracterizada por sinais neurológicos resultantes do comprometimento do sistema nervoso central (SNC), provocado por encefalite. De acordo com a OPS/OMS (2007) o principal reservatório e transmissor da raiva para humanos é o cão. Isso ocorre devido à estreita relação entre as duas espécies. Dessa forma, o controle da raiva humana se faz através do controle da raiva canina e felina, principalmente por meio de vacinação e controle populacional de cães e gatos.
A raiva é causada por um vírus RNA do gênero Lyssavírus que pode acometer todos os mamíferos, inclusive os humanos, apresentando letalidade de 100%. É transmitida pela inoculação do vírus presente nas secreções de animais infectados. Por ser uma doença letal, a raiva é uma das enfermidades mais temidas entre as zoonoses. Apesar de ser conhecida desde a antiguidade, ainda nos dias de hoje continua sendo um problema de Saúde Pública nos países em desenvolvimento, principalmente pela transmissão por canídeos e felídeos, em áreas urbanas. A doença é caracterizada por sinais neurológicos resultantes do comprometimento do sistema nervoso central (SNC), provocado por encefalite. De acordo com a OPS/OMS (2007) o principal reservatório e transmissor da raiva para humanos é o cão. Isso ocorre devido à estreita relação entre as duas espécies. Dessa forma, o controle da raiva humana se faz através do controle da raiva canina e felina, principalmente por meio de vacinação e controle populacional de cães e gatos.
Na América Latina a raiva é descrita desde as primeiras expedições colonizadoras, onde muitos homens e animais foram mordidos por morcegos hematófagos e vieram a óbito pela doença. Os guaranis a conheciam como Tumbibaba ou Tumbi-a, que significa anca oscilante ou andar vacilante. Nessa época, somente a raiva transmitida por morcegos hematófagos era descrita. Dessa forma, supõe-se que a raiva canina tenha sido trazida da Europa através de cães contaminados que vieram com os colonizadores. Os primeiros relatos da doença em cães foram no início do século XIX, sendo o primeiro surto ocorrido na Argentina, em 1806, provocado por cães de caça trazidos por oficiais ingleses.
O agente etiológico da raiva é um vírus RNA do gênero Lyssavirus (lyssa é uma palavra grega que significa raiva), família Rhabdoviridae e ordem Mononegavirales. O Lyssavirus é envelopado e, portanto, sensível a solventes lipídicos como o éter, o clorofórmio e detergentes. Além disso, é destruído após 15 minutos em temperaturas superiores a 50ºC. Possui baixa resistência fora do hospedeiro, sendo sensível à luz solar, radiação ultravioleta, ao dessecamento, à soda cáustica a 2%, ao hipoclorito de sódio, detergentes, formalina a 10%, glutaraldeído a 2%, fenóis a 5%, cresóis e ácidos e bases em extremos de pH. Mantém-se estável por longos períodos a 4º C, por vários anos a -20ºC em tecidos mergulhados em glicerina tamponada, e a -70ºC ou temperaturas inferiores se mantêm viável por período indeterminado. Perde sua infecciosidade em 2 minutos a uma temperatura de 80ºC e à luz solar (30ºC) em 14 dias, e que a putrefação o destrói também em cerca de 14 dias.
O vírus rábico pode infectar todos os animais de sangue quente, provocando a morte em quase todos os casos. O homem, os mamíferos e, em determinadas ocasiões as aves, são os mais susceptíveis. Habitualmente é mantido em um hospedeiro principal, podendo este ser o cão, os carnívoros selvagens ou os morcegos. A partir deste hospedeiro principal a doença pode ser transmitida para outras espécies. Só há risco de transmissão do vírus através da mordida ou arranhadura de um animal raivoso, mas, em locais de aglomeração de morcegos pode também ser transmitida por aerossóis. Apesar de não atravessar a pele intacta, pode penetrar em mucosas íntegras. Outras vias de transmissão como as vias oral e retal já foram comprovadas experimentalmente em camundongos, ratos e hamster. A transmissão via placentária também já foi observada. Materiais que contenham o vírus rábico, como a saliva, órgãos, sangue, urina e fezes podem levar à progressão da doença da mesma forma que pela mordida. Porém, a possibilidade desses materiais conterem quantidade suficiente do vírus capaz de desencadear a raiva é remota. A transmissão aérea não tem significância epidemiológica importante no ciclo da infecção e o contato com mucosas e ferimentos abertos pode ocasionalmente levar à raiva, bem como transplantes de órgãos, inclusive da córnea.
Em cães pode se manifestar de três maneiras diferentes: 1) RAIVA FURIOSA – Considerada a mais comum, o animal apresenta comportamento estranho e procura ficar em lugares escuros, se esconde atrás de móveis, não responde aos chamados do dono e fica extremamente agitado durante a primeira fase da doença, que dura até três dias. Após esse período, o cão passa a recusar alimentos, procura água, mas não consegue bebê-la, saliva muito e torna-se agressivo. A partir do quarto dia da doença, o animal entra num estado paralítico, e chega a morte em cerca de 48 horas. 2) RAIVA MUDA: Os sintomas iniciais também se manifestam como no caso anterior, no entanto, o cão se apresenta melancólico e sonolento, sem mostrar agitação. Os sinais de paralisia, principalmente no maxilar, já começam a aparecer na segunda fase da doença e, a partir disso, o animal tem seus sintomas agravados até chegar a morte. 3) RAIVA INTESTINAL – Rara, o cão não apresenta sinais de agressividade ou de paralisia, tendo, como sintomas, vômitos frequentes e cólicas por um período de dois a três dias, até falecer.
Deve-se considerar a raiva como 100% letal. Não há nenhum tratamento favorável frente à raiva. Há casos de cura de animais clinicamente doentes de raiva e de um homem em 1970. Porém, a cura nesses casos não pôde ser atribuída a nenhum tratamento específico. Dessa forma, conhecendo-se o perigo para outros animais e o homem, os animais que são diagnosticados com a doença deverão ser submetidos à eutanásia. E que apenas para os humanos as vacinas antirrábicas são indicadas para tratamento, além da utilização de soro antirrábico homólogo ou heterólogo.
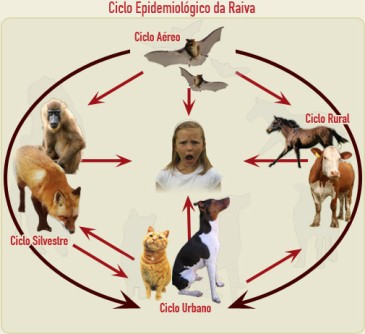 Em 1973, o Programa Nacional de Profilaxia da Raiva (PNPR) foi instituído com objetivo de promover no Brasil atividades de combate à raiva humana através do controle da doença nos animais domésticos e o tratamento específico de pessoas agredidas ou que se supõe terem tido contato com animais raivosos. Esse programa permitiu a elaboração e implantação de normas técnicas para o controle da raiva, a elaboração de um padrão na produção e controle de imunobiológicos utilizados no controle da doença, no abastecimento das Secretarias Estaduais de Saúde e criação de novos laboratórios para diagnóstico da raiva e o treinamento de pessoal. A coordenação deste programa ficou a cargo das Secretarias Estaduais de Saúde, mas em alguns Estados foi também constituída uma comissão estadual de controle da raiva. Desde meados de 1980, o Ministério da Saúde tem marcado a Data Nacional de Vacinação contra a Raiva. Esta data foi estabelecida oficialmente para o final do mês de setembro, geralmente no sábado em que se comemora o dia de São Cosme e Damião.
Em 1973, o Programa Nacional de Profilaxia da Raiva (PNPR) foi instituído com objetivo de promover no Brasil atividades de combate à raiva humana através do controle da doença nos animais domésticos e o tratamento específico de pessoas agredidas ou que se supõe terem tido contato com animais raivosos. Esse programa permitiu a elaboração e implantação de normas técnicas para o controle da raiva, a elaboração de um padrão na produção e controle de imunobiológicos utilizados no controle da doença, no abastecimento das Secretarias Estaduais de Saúde e criação de novos laboratórios para diagnóstico da raiva e o treinamento de pessoal. A coordenação deste programa ficou a cargo das Secretarias Estaduais de Saúde, mas em alguns Estados foi também constituída uma comissão estadual de controle da raiva. Desde meados de 1980, o Ministério da Saúde tem marcado a Data Nacional de Vacinação contra a Raiva. Esta data foi estabelecida oficialmente para o final do mês de setembro, geralmente no sábado em que se comemora o dia de São Cosme e Damião.
Em áreas onde não são notificados casos de raiva (silêncio epidemiológico) o Programa Regional se preocupa em fundamentar se há falha na vigilância epidemiológica quanto às notificações ou se realmente não há circulação viral. Vacinação antirrábica periódica de animais de estimação, utilização de coleiras e guias em animais de estimação para controlar sua mobilidade, observação durante 10 dias a partir do dia da agressão de cães e gatos agressores, encaminhamento do agressor para exames, mesmo depois de sua morte, lavagem imediata do ferimento com água e sabão, consulta médica para orientações e tratamento se necessário e controle de abrigos e alimentos para animais errantes, constituem as medidas de controle. Além dessas medidas, é recomendável o tratamento de áreas de foco de raiva, a remoção de animais suspeitos dos domicílios e das vias públicas, o encaminhamento para observação clínica em canil público e educação em saúde. Deve-se fazer quarentena dos animais importados. Este período de quarentena deve ser de quatro a seis meses, mas para cães comprovadamente vacinados pode ser de três meses.
A vacinação é a melhor forma de profilaxia para um animal individualmente e que, ao contrário da utilização profilática que tem a vacinação dos animais, para o homem a vacinação é quase que exclusivamente utilizada pós-exposição. A vacinação canina contribui também para a diminuição dos casos de raiva em humanos. Contudo, indivíduos em risco de exposição ao vírus da raiva, como médicos veterinários, devem ser imunizados profilaticamente. A vacinação antirrábica deve ser realizada de três maneiras: Vacinação de rotina: os proprietários levam seus animais ao médico veterinário, em qualquer dia, para serem vacinados. Vacinação em tratamento de foco de raiva: realizada no máximo após 72 horas do registro de algum caso de raiva. Deve ser feita a vacinação dos animais susceptíveis num raio de cinco quilômetros, preferencialmente pela equipe de vacinadores, os quais percorrem o local, indo de casa em casa. Vacinação em campanhas: objetiva vacinar um maior número de animais em um curto período. As campanhas de vacinação podem ser realizadas de casa em casa, com postos fixos ou com a combinação dos dois métodos: Há também o sistema de repasse, que abrange as regiões com alta densidade populacional canina ou com insuficiente cobertura vacinal por ocasião da campanha, e a vacinação em clínicas, faculdades de medicina veterinária ou serviços de proteção animal. O sucesso no controle da raiva canina depende de uma cobertura vacinal igual ou superior a 80%. Na 8ª edição de Expertos em Raiva da OMS (1992) informou-se que a vacinação de cães em massa é a mais importante para os países em desenvolvimento. Sendo que, no mínimo 80% dos cães de cada comunidade devem ser vacinados em um período menor que um mês para conseguir controlar a doença. Prazos maiores que esse permitem a incorporação de susceptíveis durante as campanhas de vacinação e favorecem a persistência da circulação viral.
A primo-vacinação deve ser feita a partir dos três meses de idade, a dose de reforço de 30 a 45 dias após a primeira dose e a revacinação deve ser anual. Porém, em campanhas de vacinação recomenda-se vacinação de todos os animais, independente da idade e das condições gerais de saúde devido à dificuldade de triagem desses animais durante a campanha. Alguns aurores recomendam a vacinação de cães com idade mínima de cinco a seis meses, reforço com um ano de vida e depois a cada dois anos para aqueles animais vacinados em clínicas, e que possuem proprietários cuidadosos. Já para cães vacinados em campanhas sugerem vacinação anual. Animais vacinados em campanhas e que foram severamente agredidos, ou foram agredidos por animal raivoso devem receber uma dose de reforço da vacina, se o período de agressão for após seis meses a um ano da primeira dose. Se o cão agredido for vacinado em clínica, o reforço só é necessário se a vacinação foi feita há mais de um ano. Se um animal não vacinado for agredido por um animal raivoso deve-se vaciná-lo imediatamente, com três doses da vacina, pois poderá desenvolver anticorpos no sistema nervoso antes que o vírus penetre no tecido nervoso periférico e, geralmente não desenvolverá a doença, porém se houver demora na aplicação da vacina poderá ocorrer a doença. Em qualquer caso de agressão sem motivo por parte de um animal clinicamente saudável deve-se observar esse animal no dia da agressão e no 5º e10º dia após a agressão. Se até o 10º o animal não apresentar qualquer manifestação da doença deve-se interromper a vacinação da(s) pessoa(s) agredida(s). Se o animal apresentar manifestação clínica compatível com a raiva, deve ser sacrificado, e o material enviado para exame laboratorial para diagnóstico da raiva. Se a raiva for oficialmente confirmada se estabelece uma zona de controle de 3 Km de raio ao redor da localidade do animal raivoso, nesta área os cães e gatos deverão ser mantidos presos ou só sair na coleira.
 A observação dos animais onde se esteja suspeitando da doença deve ser realizada durante 10 dias. Neste período, deverá ser feita também a captura de todos os animais errantes, e a vacinação de todos os cães existentes em torno do foco, não sendo permitida a vacinação de animais raivosos ou suspeitos. Todo caso de raiva deve ser notificado ao Serviço de Vigilância Epidemiológica Animal, informando o nome do proprietário ou responsável, bem como o endereço de ocorrência. O médico veterinário do Serviço de Vigilância Epidemiológica irá ao local de ocorrência e fará visitações domiciliares para realizar o inquérito epidemiológico, para saber se há pessoas mordidas ou que tiveram contato com o animal. Os objetivos deste inquérito são verificar se há vítimas não tratadas, comprovar a realização de tratamento nos agredidos, confirmar o local de ocorrência, a origem do animal, a data dos primeiros sintomas e do isolamento, a origem da infecção, se existem animais severamente mordidos pelo animal doente, a densidade populacional da área, a presença de cães soltos, a quantidade de apreensões e vacinações necessárias, a existência de áreas que possam servir de “reservatórios” de cães errantes, as características sociais e culturais da população sujeita ao risco de raiva, e a profilaxia adequada ao caso, indicando metas e roteiros de vacinação e captura de cães.
A observação dos animais onde se esteja suspeitando da doença deve ser realizada durante 10 dias. Neste período, deverá ser feita também a captura de todos os animais errantes, e a vacinação de todos os cães existentes em torno do foco, não sendo permitida a vacinação de animais raivosos ou suspeitos. Todo caso de raiva deve ser notificado ao Serviço de Vigilância Epidemiológica Animal, informando o nome do proprietário ou responsável, bem como o endereço de ocorrência. O médico veterinário do Serviço de Vigilância Epidemiológica irá ao local de ocorrência e fará visitações domiciliares para realizar o inquérito epidemiológico, para saber se há pessoas mordidas ou que tiveram contato com o animal. Os objetivos deste inquérito são verificar se há vítimas não tratadas, comprovar a realização de tratamento nos agredidos, confirmar o local de ocorrência, a origem do animal, a data dos primeiros sintomas e do isolamento, a origem da infecção, se existem animais severamente mordidos pelo animal doente, a densidade populacional da área, a presença de cães soltos, a quantidade de apreensões e vacinações necessárias, a existência de áreas que possam servir de “reservatórios” de cães errantes, as características sociais e culturais da população sujeita ao risco de raiva, e a profilaxia adequada ao caso, indicando metas e roteiros de vacinação e captura de cães.
No Brasil, o principal transmissor da raiva para os humanos é o cão, em segundo lugar, os morcegos. A transmissão da raiva por morcegos pode ocorrer como defesa pelo morcego, pela manipulação de morcegos pelo homem ou por alimentação. Porém, esses animais só utilizam a espécie humana como fonte de alimento quando há escassez de sangue de animais para sua alimentação. Já os cães e gatos podem adquirir a doença de morcegos por seus hábitos de caça ou por contato com morcegos encontrados no chão. Estes quando acometidos por raiva desenvolvem a doença e morrem, e os principais sintomas neles são as alterações comportamentais, como voos diurnos e incapacidade de desviar de obstáculos. A FUNDAÇÃO NACIONAL DE SAÚDE (1998) complementa informando que os morcegos acometidos pela raiva apresentam hipersensibilidade à luz e aos sons agudos, agressividade, tremores, contrações musculares e paralisia.
Há divergências entre os pesquisadores em relação à raiva em morcegos. Alguns acreditam que os morcegos podem ser só portadores do vírus, sem morrer por raiva. Estudos demonstraram a presença do vírus no cérebro destes animais, porém não foi isolado das glândulas salivares, sugerindo que eles tenham sobrevivido à infecção. A raiva já foi isolada de 27 espécies de morcegos, tanto hematófagos como não hematófagos. A transmissão a morcegos não hematófagos pode ocorrer nos abrigos naturais, onde os morcegos de várias espécies se alojam, pois animais da mesma colônia têm o hábito de lamberem uns aos outros, como forma de higiene corporal, podendo haver a transmissão da raiva.
Com exceção da Oceania, a raiva está presente em todos os continentes. No entanto, países como Uruguai, Barbados, Jamaica, Ilhas do Caribe, Portugal, Espanha, Irlanda, Grã-Bretanha, Países Baixos, Bulgária e Japão encontram-se livres da doença. No Brasil, a raiva é considerada endêmica, com notificação de 34.044 mil casos, em diferentes espécies animais, no período entre 1995 e 2005. Mas, presume-se que muitos casos não sejam notificados, ou sejam confundidos com outras enfermidades, devido à falta de laboratórios de diagnóstico em alguns estados brasileiros. Na região Sul, a raiva urbana está controlada, os últimos casos em humanos nos Estados do Rio Grande do Sul e Santa Catarina ocorreram em1981. No Paraná, o último caso humano registrado foi em1987. As demais regiões do País ainda apresentam casos de raiva urbana. De 1997 a 2006, houve um decréscimo de casos em cães e gatos. Até 2003, os cães eram os principais vetores da raiva para humanos no País, a partir de 2008, os casos em humanos causados por cães foram suplantados pelas infecções associadas a morcegos hematófagos. O Brasil já apresentou um grande número de casos de raiva, até 1980, por exemplo, ocorreram 168 óbitos de humanos e 4.570 de cães, devido à doença. Dados do CENTRO PAN-AMERICANO DE FEBRE AFTOSA (2008) referem que, neste ano, já foram registrados quatro casos de raiva em humanos e 305 casos de raiva canina. Sendo que dos casos de raiva humana, um foi registrado no Brasil (Ceará), dois na Guatemala (Quiche e Retalhuleu) e um em El Salvador (Usulutan). Dos casos de raiva canina, 14 foram registrados no Brasil, 18 na Venezuela, 22 no México, 24 em El Salvador, 48 em Cuba, 57 na Guatemala e 122 na República Dominicana. Considera-se um país como isento de raiva quando não se apresenta nenhum caso da enfermidade (nem no homem, nem nos animais) em um prazo de dois anos.
* Fontes: Raiva Canina, elaborado por Vanessa Scatolin, aluna do Curso de Clínica Médica de Pequenos Animais, sob coordenação do professor Harald Fernando Vicente de Brito (Universidade Castelo Branco/Qualittas – setembro de 2008); Cachorrogato.com.
* Foto 1: Tudosobrecachorros.com.
* Foto 2: Raiva.com.
* Foto 3: Portalabcrede.com.





